Beni comuni
È arrivato il momento di pensare al Secondo Pilastro Sanitario
“Non possiamo rischiare di far saltare del tutto il nostro Sistema Sanitario Nazionale”. È la frase che in questo lungo e faticoso anno ci siamo sentiti ripetere da medici, infermieri ma soprattutto dalle istituzioni chiamate a gestire una situazione drammatica come la pandemia da Covid-19.Rispetto ad altri paesi in cui senza assicurazione i cittadini non hanno diritto alle cure, l’Italia vanta un Sistema Sanitario basato su un principio universalistico che per anni è stato un modello.
La verità però è che le scelte sociopolitiche degli ultimi anni non confermano la sanità come priorità, ben prima dell’emergenza sanitaria. I numeri, messi nero su bianco dal IX Rapporto RBM – Censis (anni 2019 e 2020) su Sanità Pubblica, Sanità Privata e Sanità Intermediata, raccontano di come la dimensione finanziaria nel tempo abbia prevalso sugli aspetti clinici in sanità.
La pubblicazione, realizzato grazie al supporto di Intesa Sanpaolo RBM Salute, ha avuto anche quest’anno il patrocinio del Ministero della Salute, eoltre al Rapporto RBM – Censis contiene anche i contributi scientifici di diversi esperti del settore sanitario che rivestono ruoli istituzionali e di ricerca nel settore.
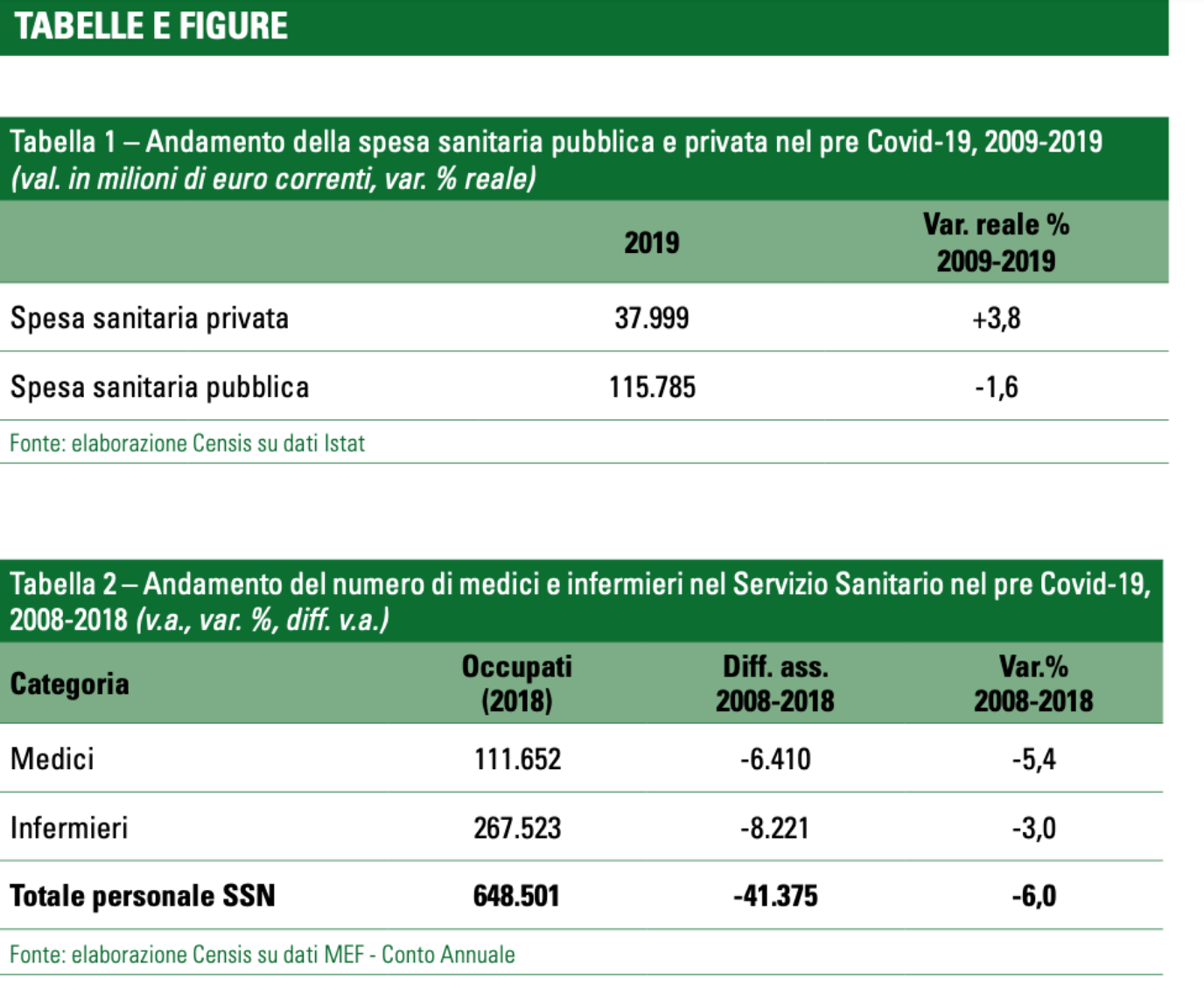
Guardano al periodo 2009-2019, la spesa pubblica per la sanità è arrivata nel 2019 a 116 miliardi di euro, con -1,6% reale; la spesa pubblica pro capite, pari a 1.922 euro nel 2019, si è ridotta del 3,3% reale. Nello stesso periodo la spesa sanitaria privata dei cittadini ha sfiorato i 38 miliardi di euro, +3,8% reale nel 2009-2019.
E di conseguenza c’è stato il disinvestimento sul personale, dai medici agli infermieri. “Il problema è che il nostro ospedale è depotenziato normalmente, manca il personale, immagina come possiamo vivere l’emergenza”, mi disse un chirurgo di un grande ospedale del nord Italia pochi mesi fa.
Nel 2018 c’erano 111.652 medici nel Servizio Sanitario: rispetto al 2008, ne sono usciti 6.410 (-5,4% la variazione percentuale). Stesso trend per gli infermieri: sono 267.523, per un taglio nel decennio che è stato di 8.221 unità (-3%).
Il trauma della pandemia, con le problematiche che ne sono derivate, ha convinto i cittadini che la salute è altamente vulnerabile e che la fiducia nel Servizio Sanitario Nazionale non garantisce sempre e comunque accesso alle cure, tanto più in situazioni di emergenza e con gli ospedali sotto pressione.
La pandemia ha svelato i limiti strutturali e le conseguenze per tutti del funzionamento quotidiano della sanità italiana. Prima del Covid-19, 28 su 100 tentativi di prestazioni finivano nella sanità a pagamento, le altre venivano erogate nel Servizio Sanitario Nazionale a persone che si mettevano in lista attendendo il proprio turno. Con l’arrivo del virus, l’intasamento ha raggiunto subito picchi straordinari e i pazienti non Covid si sono visti cancellare o rimandare visite, esami diagnostici e perfino operazioni, aumentando il rischio di un peggioramento dello stato di salute.
L’esigenza è stata infatti di assicurare più ricoveri e cure Covid-19, meno di ogni altro tipo. Di fattoalcuni pazienti sono stati e sono ancora costretti arivolgersi al privato e altri devono rassegnarsi a lunghi e rischiosi tempi di attesa. Il 32,9% di italiani durante l’emergenza Covid-19 ha rinviato prestazioni sanitarie.
“La pandemia ha messo in luce tre dinamiche”, ci spiega Marco Vecchietti, amministratore delegato di Intesa Sanpaolo RBM Salute. “La prima è che, differentemente da quanto molti italiani erano portati a credere, ci si è resi conto che non basta avere una capacità reddituale elevata per poter accedere alle prestazioni sanitarie in un momento di emergenza”. Nel corso della pandemia si è aggiunta infatti la non accessibilità delle cure, molti cittadini si sono accorti che non si può utilizzare la sanità privata on demand, perché anche quella si trova purtroppo ad essere contingentata durante un’emergenza. L’elemento chiave in questi mesi è stato il poter accedere a percorsi di cura aggiuntivi rispetto a quelli “tradizionali”. “Coloro che avevano delle polizze hanno avuto un beneficio nel poter accedere alle prestazioni ed ai servizi sanitari che questi sistemi garantiscono attraverso le strutture sanitarie convenzionate con le stesse Compagnie Assicurative”.

“Il secondo elemento – continua Vecchietti – è legato al fenomeno nel rapporto definito sindemia”. Per sindemia, spiega il Rapporto, si intende la presenza di più emergenze sanitarie che si coniugano con una crisi economica. “Ci siamo trovati contemporaneamente di fronte a un’emergenza legata alla diffusione del virus, e adun’altra legata alla presenza – particolarmente rilevante nel nostro Paese – di patologie croniche, che da un lato ha favorito nell’immediato una maggiore letalità del virus e dall’altro nel medio periodo alimenta, per effetto dell’interruzione delle cure ricorrenti registrate in questo periodo, un effetto di trasferimento sugli anni a venire di tali patologie con un incremento esponenziale della loro severità”. L’interruzione delle cure per un malato cronico aumenta il rischio che la patologia si presenti e lo rende fragile, aumentando anche il rischio di contagio. “Avere un unico canale di erogazione delle cure e poi riservare alla sanitàprivata il ruolo di completamento on demand (“a gettone”) è inefficiente e più rischioso perché non consente di ottimizzare tutte le risorse disponibiliper la tutela della salute delle persone”.
Il Global Burden of Disease Study ha analizzato 286 cause di morte, 369 malattie e traumi e 87 fattori di rischio in 204 Paesi e territori, ed ha evidenziato come la sanità pubblica non sia riuscita ad arginare i fattori di rischio più diffusi delle malattie croniche non trasmissibili, che hanno creato un terreno fertile al Covid e ne hanno incrementato la pericolosità. Non è un caso che i tassi di mortalità maggiore si registrino in quei Paesi (come l’Italia) nei quali le fragilità sono più diffuse. I risultati dello studio evidenziano che nonostante l’aspettativa di vita in buona salute a livello globale sia aumentata costantemente tra il 1990 e il 2019 (oltre 6,5 anni), tale aumento è stato minore rispetto a quello dell’aspettativa di vita complessiva: la popolazione vive quindi un maggior numero di anni in cattive condizioni di salute.
Ma oltre all’interruzione delle cure per i cronici e all’interruzione dell’assistenza per gli anziani non autosufficienti in questo momento assistiamo anche a un elevato rinvio di prestazioni ospedaliere, in particolare per le patologie cardiovascolari e oncologiche. “Una volta superata l’emergenzapandemica, il Servizio Sanitario Nazionale dovrà fare i conti con questi problemi che oggi, per via dell’eccezionalità della situazione, non sono più prioritari. E poi ancora ci saranno da gestire i percorsi di cura e riabilitazione per chi il Covid lo ha avuto. In sintesi, anche fuori dal tunnel della pandemia, bisognerà prepararsi a gestire una situazione sanitaria piuttosto complessa e che richiederà adeguati livelli di finanziamento”.
Il futuro della sanità si giocherà probabilmente sulla capacità di trovare il giusto equilibrio tra una domanda sanitaria sempre più articolata e potenzialmente in grado di raggiungere picchi eccezionali in un arco di tempo ristretto e un’offerta che dovrà trovare un assetto strutturale nuovo in grado di poter garantire più assistenza ai pazienti riuscendo ad ampliarsi in modo flessibile nel momento del bisogno senza minare, però, la sostenibilità prospettica del sistema.
La proposta più gettonata per ridare ossigeno al nostro Sistema Sanitario è quella di potenziare il “secondo pilastro”. Il Secondo Pilastro Sanitarionon è un modello nel quale i cittadini ricevono le cure privatamente ma è un sistema di finanziamento aggiuntivo al Servizio Sanitario Nazionale attraverso il quale “intermediare” la spesa sanitaria (ticket del Servizio Sanitario Nazionale inclusi) rimasta a loro carico. Questo modello di gestione della sanità è già realtà in molti paesi europei come la Gran Bretagna, la Francia e l’Olanda e ha coinvolto, in ambito OCSE, anche paesi con sistemi di welfare, come il nostro, ovvero tradizionalmente incentrati sul principio fondante dell’universalismo, quali la Gran Bretagna, il Canada e l’Australia.
In quasi tutti i Paesi europei circa il 25% delle risorse che finanziano la spesa sanitaria deriva da risorse private. Tra tutti i Paesi europei l’Italia è l’unico paese in cui il 90% (89,7%) di queste risorse private deriva da pagamenti di tasca propria effettuati dai singoli cittadini. In tutti gli altri, questa spesa è sostenuta invece dal c.d. Secondo Pilastro Sanitario, un sistema integrativo della sanità di base attuato attraverso fondi e polizze sanitari.
“La differenza tra un sistema in cui il cittadino paga di tasca propria e un sistema in cui, pur essendoci il contributo di un privato, opera un sistema assicurativo è l’incidenza della spesa sui malati”, spiega Vecchietti. “L’incidenza elevata delle spese sui malati genera inevitabilmente fenomeni di rinuncia alle cure e maggiore diseguaglianza, che a loro volta incidono negativamente sull’universalismo del Sistema Sanitario. Il cittadino malato, quando effettua cure in regime privato,deve pagare il 100% delle cure di cui ha bisogno. In un sistema impostato su principi assicurativi invece, se da un lato tutti i cittadini sono chiamati a versare un contributo al Secondo Pilastro Sanitario,dall’altro l’entità del contributo stesso è molto contenuta perché il suo costo è ripartito uniformemente tra i sani ed i malati. Si tratta quindi di un sistema più equo che non collega la capacità di accedere alle cure alla capacità reddituale delle singole persone”.
Diversamente da quanto spesso si dice, la scelta della sanità privata non è una scelta alternativa a quella pubblica ma è una scelta di ricongiunzione. I cittadini molto spesso utilizzano la sanità privata a livello diagnostico per non perdere la possibilità dieffettuare presso il Servizio Sanitario Nazionale unintervento ospedaliero, perché a volte i tempi di attesa per gli esami necessari ad un ricovero, ad esempio, sono troppo lunghi.
Creare un Secondo Pilastro in sanità, secondo Vecchietti, offrirebbe il vantaggio di rendere economicamente più sostenibile il Sistema Sanitario Nazionale, alleggerendo parte della pressione sul servizio pubblico per l’erogazione delle prestazioni. Nello stesso tempo diventerebbeanche uno strumento di recupero dell’uguaglianza, perché in questo modo sarebbero tutti i soggetti a poter alternare il percorso di cure pubbliche o private in base all’obiettivo di cura e non solo quelli che possono permetterselo economicamente.
Il primo passo potrebbe essere quello di garantire la copertura assicurativa a tutti i lavoratori, andando a coprire circa il 50% dei cittadini. Già oggi molte aziende garantiscono la copertura assicurativa non solo per i lavoratori in attività ma anche per i pensionati. “L’utilizzo dello strumento collettivo consente il vantaggio di avere un rischio che non è legato all’età del singolo assicurato ma che puntualizza quel rischio su platee ampie. Nel rapporto proponiamo di garantire incentivi fiscali a quelle aziende che attivano la copertura anche per chi è in pensione. Anche perché per le categorie direttive queste coperture esistono da molti anni, per i dirigenti dell’industria da trent’anni”.
Il Rapporto peraltro, grazie a Fondazione Censis, evidenzia un cambiamento rapido nella percezione dei cittadini dell’assicurazione sanitaria. Il 90% dei cittadini ha dichiarato come priorità una maggiore protezione per la propria salute soprattutto di fronte a situazioni emergenziali. Il dato interessante è che la propensione ad attivare delle polizze sanitarie siacresciuto del 50% rispetto al 2019. Si è passati dal 15% di cittadini disponibili ad attivare una copertura assicurativa ad oltre un 30%. “Ancora più importante – conclude Vecchietti – è riscontrare la maturazione di un’accresciuta consapevolezza sull’importanza di disporre in affiancamento al Servizio Sanitario Nazionale di un canale diverso di erogazione delle cure, che in una fase di emergenza può avere un ruolo decisivo. Nel contempo bisogna anche dire che ancora i due terzi dei cittadini continuano a preferire di non attivare una polizza sanitaria preferendo sperare di non averne bisogno. Sono necessarie campagne informative istituzionali”.
La possibilità per tutti i cittadini, e non solo per i lavoratori dipendenti di poter accedere a questi percorsi aggiuntivi di protezione della propria salute potrebbe rendere più effettivo il diritto alla salute. Secondo il Rapporto, il Paese dovrebbe puntare ad una sanità integrativa più accessibile per tutti,mettendo a disposizione l’esperienza di successo maturata nel settore del lavoro dipendente. Il modello di riferimento potrebbe essere quello introdotto nel 2001 per la previdenza complementare, con benefici fiscali estesi anche agli autonomi, ai liberi professionisti e a chi ha lavori flessibili, categorie che hanno subito più di altre l’emergenza Covid. Estendendo a tutti i benefici della Sanità Integrativa, forse, si potrebbe garantire a chiunque un accesso a cure adeguate in tempi brevi.





Devi fare login per commentare
Accedi